Симптоми и лечение на паротит при деца
Заушката се отнася до категорията на такива детски болести, при които детето задължително се нуждае от помощ. И въпросът не е, че самата болест е опасна. Най-голямата заплаха са нейните усложнения. Как и защо се развива паротит и какво да правим в същото време, ще разкажем в този материал.
Какво е това?
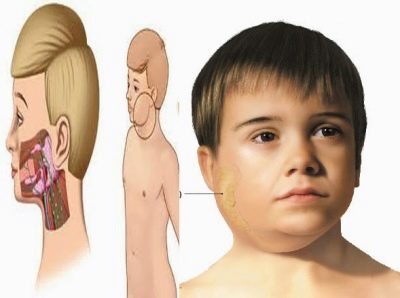
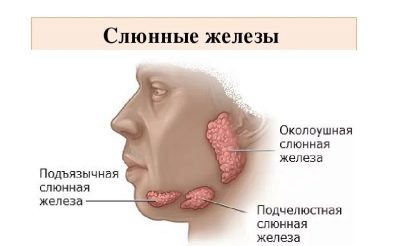
Заушка популярно нарича просто свиня. Още по-рано болестта, която е била известна от незапомнени времена, се наричала земна уста. И двете имена отразяват напълно клиничната картина на случващото се. В същото време, слюнчените жлези в ушите са засегнати от остро инфекциозно заболяване. В резултат на това овалът на лицето се заглажда, става кръгъл, както при прасенцата.
Заболяването причинява специален вид вирус, възпалението не е гнойно.
Понякога тя се простира не само в областта на слюнчените жлези зад ушите, но и към половите жлези, както и към други органи, които се състоят от жлезиста тъкан, например панкреаса. Нервната система също е засегната.
Новородените с паротит почти не се разболяват, тъй като заболяването не се среща при бебета. Инфекциите са податливи на деца от 3 години. Максималната възраст на рисковата група е 15 години. Това не означава, че възрастен не може да получи паротит от дете. Може би, но тази вероятност е малка.
Преди няколко десетилетия и дори сега (по стари спомени) много майки от момчета се страхуват от това заболяване, защото паротитът, ако засяга половите жлези на детето, може да доведе до безплодие. Такъв резултат наистина преди половин век беше доста често срещан. Сега, поради общата ваксинация, случаите на паротит са по-рядко срещании протичането на заболяването стана по-лесно.
Момчетата имат заушка няколко пъти по-често, отколкото момичетата. Веднъж прехвърлен, паротитът развива доживотен имунитет на детето. Въпреки това, има случаи на реинфекция, ако по някаква причина устойчивият имунитет не се формира за първи път. А сред "рецидивистите" преобладават и момчетата.
Преди това заболяването се нарича епидемичен паротидит. Такова име в медицинските справочници се запазва и днес, но не може да се смята за абсолютно надеждно. Това отново заслужава ваксинация. Епидемиите от това заболяване не се случват от няколко десетилетия и следователно прилагателното "епидемия" постепенно се измества. Когато при дете се открие прасенце, докторът вече пише една дума в медицинската карта - паротит.
За патогена
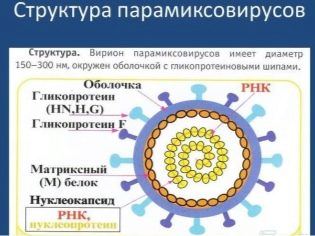
Вирусът, който причинява това неприятно заболяване, принадлежи към рода рубулувируси и на тази основа той е най-близкият “роден” вирус на параинфлуенца 2 и 4 при хора и няколко разновидности на парагрипна при маймуни и свине. Много е трудно да се нарече парамиксовирус силен и стабилен, тъй като, въпреки всичките му хитрости, той бързо се срива във външната среда. Той умира, като повечето от неговите "роднини", когато се нагрява, когато е изложен на слънчева светлина и изкуствени ултравиолетови лъчи, страх от контакт с формалин и разтворители.
Но на студ вирусът на паротит се чувства чудесно.
Може дори да се съхранява в околната среда при температури до минус 70 градуса по Целзий.
Именно тази особеност, която причинява сезонността на болестта, най-често се разболява през зимата. Вирусът се предава чрез въздушни капчици, някои медицински източници посочват възможността за заразяване чрез контакт.
Инкубационният период от момента на заразяване и до изчезването на първите симптоми от 9-11 до 21-23 дни. Най-често - две седмици. През това време парамиксовирусът успява да „се успокои” върху лигавиците на устната кухина, да се инфилтрира в кръвта, да накара червените кръвни клетки да „се слепят” и да стигнат до жлезите, тъй като жлезистата тъкан е любимата и най-благоприятната среда за нейното възпроизвеждане.
симптоматика
В началния етап след заразяването болестта не се проявява, защото вирусът, причинителят на болестта, се нуждае от време, за да се инфилтрира и да започне да действа в тялото на детето. Един или два дни преди появата на първите ярки признаци на паротит, детето може да почувства лек дискомфорт - главоболие, чувство на безпричинна умора, лека мускулна болка, втрисане и проблеми с апетита.
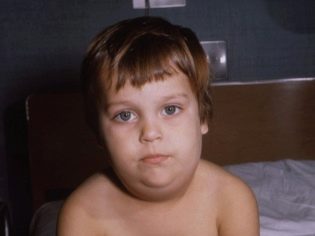
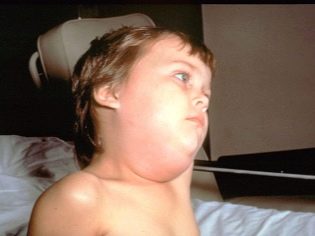
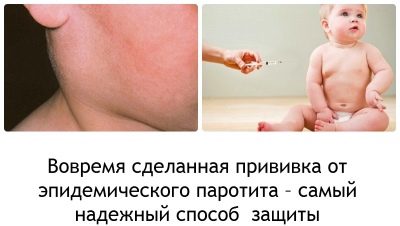
Веднага след като вирусът навлезе в слюнчените жлези, първите симптоми се появяват след няколко часа. Първо, топлината се повишава и започва интензивно интоксикация. Приблизително за един ден, ушните жлези се увеличават по размер (симетрично от едната или от двете страни). Този процес е придружен от сухота в устата, болка при опит за дъвчене или разговор.
Често децата, особено малките, които не разбират точно къде боли, започват да се оплакват от „възпаленото ухо“. Болката наистина облъчва ушите, така че децата не са толкова далеч от истината. За разлика от болката, шум в ушите може да бъде доста силно изразен. Той е свързан с външно налягане на отокните жлези върху органите на слуха.
Слюнчените жлези рядко растат едновременно.
Обикновено човек се отеква няколко часа по-рано от другия. Лицето на детето изглежда кръгло, неестествено. Нещо повече, тя е закръглена, ако сублингвалните и субмандибуларните жлези са възпалени зад ушите.
На допир, подпухналостта е разхлабена, омекотена, ронлива. Цветът на кожата на детето не се променя. В това „подуто” състояние, бебето може да остане 7-10 дни. Тогава болестта намалява.
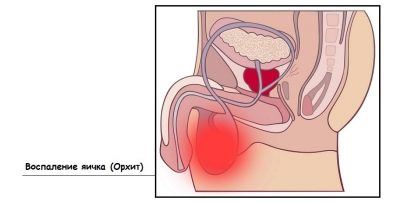
След 2 седмици след това може да започне „втора вълна“, която лекарите оценяват като усложнение от заушка. По подобен начин тя засяга тестисите при момчетата и яйчниците при момичетата. "Ударът" върху репродуктивната система най-често се приема от момчета. Случаите на поражение на гениталните жлези в нежния пол са по-скоро изключение, отколкото правило.
По-рядко, вирусът може да достигне простатата при момчетата и млечната жлеза при момичетата. Второто пришествие на паротит, подобно на първото, е придружено от висока температура и влошаване на общото състояние. Засегнатите тестиси се увеличават. Уврежданията на яйчниците не могат да се определят визуално, но ултразвуковата диагноза ще бъде спасена. Също така момичето може да започне да се оплаква от болка в долната част на корема от дясно или от ляво, както и от двете страни едновременно. Състоянието продължава до 7-8 дни.
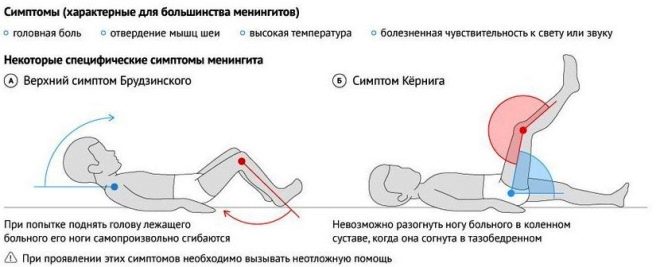
От страна на нервната система по време на "втората вълна" могат да се появят и симптоми, показващи усложнения от заушка. Най-често се среща серозно менингит, Предполага се, че такова нещо може да се случи на детето е възможно чрез повишаване на температурата до 40.0 градуса и нагоре, както и от честото болезнено повръщане. Детето не може да достигне брадичката си до гръдната кост, почти не може да се справи с една проста задача - да се огъне и огъне коленете. Ако по време на връщането на болестта, детето започна да се оплаква от болки в корема, в гърба на фона на топлина, тогава заслужава да се проучи състоянието на панкреаса - Вероятно вирусът я удари.
Температурата при паротит достига максимума си обикновено 2 дни след началото на заболяването и продължава до една седмица.
Болестта на слюнчените жлези е най-добре дефинирана от мен в две точки - пред ухото и зад него. Това са класически признаци на заушка, но на практика всичко може да бъде доста разнообразно, защото заушка има различни степени, различни видове и съответно различни симптоми.
класификация
Епидемични заушки или, както се нарича, вирусни паротити, при които жлезите са засегнати от вируса, се наричат специфични. Това е най-често, почти винаги се среща с характерни ярки симптоми. Неспецифичните заушки са асимптоматични или с леки симптоми. Понякога е трудно да се диагностицира, особено ако първите симптоми са неспецифични, "втората вълна" на вирусната атака в този случай се възприема неочаквано, което е изпълнено с усложнения.
Паротитът е заразен, винаги е причинен от вирус. Неинфекциозната опасност за другите не е такава. Поражението на слюнчените жлези с банална паротида може да бъде причинено от травма на паротидните жлези, хипотермия. Такава паротит се нарича още неепидемична.
Паротитът може да тече в три форми:
- леки (симптоми не са изразени или леки - температурата е 37.0-37.7 градуса без очевидна интоксикация);
- средна (симптомите са умерени - температурата е до 39,8 градуса, жлезите са значително увеличени);
- тежки (симптомите са изразени, състоянието на детето е тежко - температури над 40,0 градуса с продължително присъствие, тежка интоксикация, понижение на кръвното налягане, анорексия).
Заушката обикновено е остра. Но в някои случаи има и хронично заболяване, което от време на време се усеща като възпаление в слюнчените жлези в ухото. Хроничната паротит обикновено се отнася до неинфекциозен. Вулгарният (паротит) се появява само на фона на поражението на слюнчените жлези. Усложнено заболяване е заболяване, при което са засегнати и други жлези, както и нервната система на детето.
Причини за възникване на
Когато се сблъскате с парамиксовирус, не всяко дете започва болестта. Основната причина, която засяга дали бебето има паротит или не, е имунният му статус.
Ако не е бил имунизиран срещу паротит, вероятността от инфекция се увеличава десетократно.
След ваксинацията бебето също може да се разболее, но в този случай заушката ще бъде много по-лесна за него, а вероятността от сериозни усложнения ще бъде минимална. В цифри изглежда така:
- Сред децата, чиито родители са отказали от ваксинацията, честотата на първия контакт с парамиксовируса е 97-98%.
- Усложненията на паротита се развиват при 60-70% от неваксинираните деца. Всяко трето момче след възпаление на половите жлези остава безплодно. При 10% от неваксинираните бебета се развива глухота в резултат на заушка.
Много зависи от сезонността, тъй като в края на зимата и началото на пролетта при децата, като правило, състоянието на имунитет се влошава, като в този момент се отчита най-голям брой идентифицирани фактори на заушка. В риск са децата, които:
- често страдат от настинки и вирусни инфекции;
- наскоро завърши дълъг курс на антибиотично лечение;
- наскоро получена хормонална терапия;
- например хронични заболявания като диабет;
- недостатъчно и недохранени, те нямат достатъчно витамини и микроелементи.
Режимът на епидемията играе важна роля при заразяването на дете с паротит. Ако детето посещава детска градина или посещава училище, тогава шансовете за заразяване са естествено по-високи. Основната трудност се крие във факта, че заразеното дете става заразно дори няколко дни преди появата на първите симптоми. Нито той, нито родителите му все още са наясно с болестта, а децата наоколо вече са активно заразени по време на съвместните игри и изследвания. следователно по времето на първите признаци може да са заразени няколко дузини хора.
опасност
По време на заболяването, паротитът е опасен от усложнения като фебрилни припадъци, които могат да се развият поради висока температура и дехидратация, особено при малки деца. В по-късните етапи опасността от паротит се крие в възможното увреждане на други жлези на тялото.
Най-опасните лезии на половите жлези и нервната система.
След орхит (възпаление на тестисите при момчетата), който преминава след 7-10 дни, може да настъпи пълна или частична атрофия на тестисите, което води до влошаване на качеството на спермата и последващо мъжко безплодие. Юношите момчета са по-склонни да развият простатит, защото вирусът може да засегне простатната жлеза. При малки деца простатитът не се развива.
Последиците за момичетата са много по-рядко срещани, тъй като парамиксовирусът инфектира по-рядко яйчниците. Вероятността от безплодие при момчетата след страдание от заушка се оценява, според различни източници, на 10-30%. Момичетата, които са имали паротит, могат да имат деца в 97% от случаите. Само 3% от нежния пол, които са преживели възпаление на половите жлези, губят репродуктивната си функция.
Опасните усложнения на паротита включват увреждания на централната нервна система - менингит, менингоенцефалит. Менингитът е три пъти по-често срещан при момчетата, отколкото при момичетата. Понякога лезии на нервната система завършват с факта, че някои групи нерви губят функцията си, така че се развива глухота (при 1-5% от случаите на паротит), загуба на зрението и слепота (1-3% от случаите на паротит). С поражението на панкреаса често се развива диабет. Панкреасът страда в приблизително 65% от случаите на сложни заушки. Диабетът се развива при 2-5% от децата.
След паротит, ставите могат да станат възпалени (артрит) и това усложнение се появява при около 3-5% от децата, а при момичетата - много по-често, отколкото при момчетата. Прогнозата за такъв артрит е доста благоприятна, тъй като възпалението постепенно изчезва, 2-3 месеца след възстановяване от заушката.
Освен това, за това какво е опасно за заушка, вижте следното видео.
диагностика
Типичният паротит не предизвиква затруднения в диагностиката, а лекарят вече при първия поглед към малкия пациент знае с какво се занимава. Много по-сложна е ситуацията с атипичен паротит - когато температурата е малка или не е необходима, когато слюнчените жлези в ухото не са увеличени. В този случай лекарят ще може да идентифицира заушката само на базата на лабораторни тестове.
Освен това, клиничен кръвен тест може да разкрие малко за истинската причина за влошаването на благосъстоянието на детето.
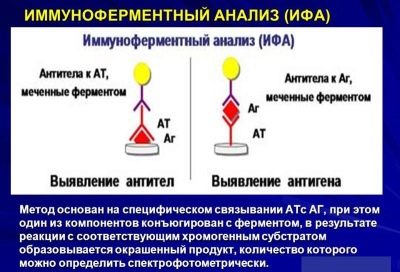
Най-пълната картина се дава чрез метода ELISA, при който се определят антитела, които се произвеждат от тялото на детето срещу парамиксовирус, който е проникнал в тялото. Възможно е да ги откриете, дори ако вирусът е ударил само панкреаса или само половите жлези, и няма очевидни симптоми.
В острата фаза на заболяването ще се открият IgM антитела, когато се възстановят, те се заменят с други антитела - IgG, които остават с детето за цял живот, се определят по време на всеки анализ и показват, че детето е претърпяло заушка и е имунизирано срещу болестта. Възможно е да се определи наличието на вирус не само в кръвта, но и в измиванията от фаринкса, както и в тайната на паротидната слюнчена жлеза. Вирусните частици се откриват в цереброспиналната течност и в урината.
Защото вирусът съдържа вещество, което може да причини алергия, едно дете може да държи подкожен тест за алергия. Ако парамиксовирус циркулира в тялото му, пробата ще бъде положителна след отрицателна.Но ако в първите дни от началото на болестта, пробата показва положителен резултат, то това показва, че детето вече е страдало от заушка, а сега има вторично заболяване.
Допълнителна диагностика не се изисква, дори латентни форми на заболяването и съмнителни диагностични случаи се решават и откриват в резултат на кръвен тест или зачервяване на назофаринкса. За да се направи точна диагноза, лекарят определено ще установи в кое училище детето отива, коя детска градина посещава, за да попита органите, които извършват санитарен контрол, дали в тези институции е имало неотдавнашни огнища на паротит.
Ако в кръвта на детето се открият антитела срещу вируса в активната фаза, тогава е необходимо да се докладва това на Роспотребнадзора и на самата детска градина или училище.
лечение
Паротитът може да се лекува у дома. Вярно е, че при условие, че детето е с лека или умерена форма на заболяването, се увеличават само жлезите, а няма висока температура (над 40,0 градуса) и интоксикация. Дете с тежки заушки, признаци на нарушения в централната нервна система (менингит, менингоенцефалит), с увеличени и възпалени полови жлези, тежка интоксикация се хоспитализира.
Тъй като такова усложнение като орхит (възпаление на семенните жлези) е най-опасно за по-възрастните момчета, на всички юноши от 12-годишна възраст се препоръчва да се подлагат на стационарно лечение под наблюдението на лекарите. Всички останали момчета определено имат нужда строга легло, защото неговото спазване намалява вероятността от орхит с 3-4 пъти.
Общи изисквания
Леглата за почивка са показани на всички деца, независимо от пола. Към него се добавя специална храна. Независимо от това дали панкреасът е засегнат, детето трябва да получи топла, настъргана полутечна храна, картофено пюре и течни зърнени храни. При силно възпаление и увеличаване на седалищните жлези е много трудно за детето да дъвче и затова не е необходимо да се дава нищо, което изисква дъвчене, за да се намали механичното натоварване на челюстта.
Предпочитат се пара и задушени храни, плодови пюрета, млечни продукти. Забранени са всички пържени, пушени, осолени и мариновани, както и сокове и сурови зеленчуци, мазни храни, сладкиши. След хранене трябва да се гаргара със слаб разтвор на фурацилина.
Детето не трябва да бъде в контакт със здрави деца, тъй като е инфекциозно през целия остър период. Той ще може да ходи на разходки само след като лекарят разреши - обикновено 14 дни след началото на болестта. Предпоставка за връщане към обичайната ежедневна рутина и разходки е липсата на температура, интоксикация и липсата на усложнения.
Възпалените слюнчени жлези могат да се затоплят със суха топлина. За тази цел е подходяща електрическа нагревателна подложка, вълнен шал или шал, предварително загрята сол.
Строго е забранено да се правят компреси за алкохол и мехлем, превръзки, лосиони на подутите места. Не можете да вдишвате с паротит.
Медикаментозно лечение
Тъй като паротитът е вирусно заболяване, той не изисква специално лечение. Лекарствата са необходими само за симптоматична употреба. В допълнение към диета, почивка на легло и суха топлина, антипиретичните лекарства се предписват на засегнатите жлези на детето (когато температурата се повиши над 38,5 градуса). Най-предпочитаните продукти, съдържащи парацетамол - "Парацетамол", "Нурофен", "Панадол", Добре помага нестероидното противовъзпалително лекарство "ибупрофен".
Ако температурата е трудна за коригиране, медикаментите не продължават дълго и топлината се повишава отново, можете да комбинирате парацетамол с ибупрофен, давайки им един по един. Първо едно лекарство и след няколко часа - друго. Даването на детето на температурата "Асипирин" е невъзможно. Ацетилсалициловата киселина може да причини животозастрашаващ синдром на Рей при деца, който засяга черния дроб и мозъка. За да премахнете подпухналостта с паротит, можете да използвате антихистамини, разбира се, с разрешение на Вашия лекар. "Suprastin", "tavegil», «лоратадин» В дозировката на възрастта ще се облекчи състоянието на детето, тъй като те елиминират чувствителността, причинена от вируса.
По време на лечението детето определено ще трябва да осигури богат режим на пиене. Температурата на течността не трябва да бъде висока, най-добрата е абсорбцията на течността, която при температура е равна на температурата на тялото на детето. Антивирусните лекарства в по-голямата си част с паротит нямат ефект и не влияят по никакъв начин на скоростта на възстановяване. Същото може да се каже и за популярните хомеопатични препарати с посочения антивирусен ефект.
Голяма грешка да се даде на детето с антибиотични заушки.
Антимикробните лекарства не засягат вируса, който е причинил заболяването, но значително подкопават имунната система и по този начин увеличават вероятността от усложнения десетократно.
Антивирусните лекарства, предимно интравенозно, в болнична обстановка могат да се използват само за лечение на деца с тежки заушки и са започнали усложнения на централната нервна система - с менингоенцефалит или менингит. Това ще бъдат рекомбинантни и левкоцитни интерферони. С тях могат да бъдат предписани ноотропни лекарства («Pantogamum», «nootropil»). Те подобряват кръвоснабдяването на мозъка, като по този начин минимизират ефектите на лезията.
С поражението на половите жлези при децата, в допълнение към антипиретичните и антихистаминови лекарства, могат да се предписват интравенозни капково инжектиране на глюкоза с аскорбинова и хемодезисна терапия, както и прилагане на глюкокортикостероиден хормон. «преднизолон», Момчетата на тестисите правят специална превръзка, която поддържа скротума в повишено състояние. В продължение на 2-3 дни на тестисите се прилагат студени лосиони (на водна основа), а след това суха топлина (например вълнен шал или суха памучна вата).
При възпаление на панкреаса се предписва лекарството, облекчава спазми на гладките мускули, - "No-shpu", "Papaverin", За да се нормализира работата на тялото, се осигуряват специални ензим-стимулиращи лекарства - "Контрик", "Анипрол". Повечето от тези лекарства е много трудно да се дадат на детето в домашни условия, те изискват интравенозно приложение заедно с разтвор на глюкоза, и затова болен пациент се препоръчва за болно дете с усложнения под формата на панкреатит.
В първите дни можете да поставите място на панкреаса на студено, след два или три дни можете да направите компреси за сухо затопляне.
Не трябва да давате на детето си лекарства за нормализиране на активността на стомаха, както правят някои родители по собствена инициатива.
Това може само да нарани малкия пациент. На всички деца се показват витаминни комплекси, които са подходящи за възрастта и съдържат не само основни витамини, но и минерали, защото при приемането на антихистамини тялото може да загуби калция.
Хирургична интервенция
Хирурзите трябва да се намесят в лечението на заушка само в изключителни случаи. Това се отнася за възпаление на гениталните жлези при момчета и момичета, което не подлежи на медицинско лечение. Момчетата правят отрязък от белтъците на тестисите, момичетата със силно възпаление на яйчниците могат да преминат лапароскопска намеса. Обикновено това не е необходимо и е по-скоро мярка на отчаяние, отколкото съществуващата медицинска практика за паротит.
Диспансерно наблюдение
Всички деца след паротит трябва да се наблюдават в клиниката по местоживеене в рамките на един месец. Момчетата, които са претърпели усложнения от централната нервна система, в продължение на 2 години са в диспансера с невролог и специалист по инфекциозни заболявания.Деца след поражението на гениталните жлези се наблюдават при уролога и ендокринолога най-малко 2-3 години. След възпаление на панкреаса на дете, гастроентерологът трябва да наблюдава поне една година.
ваксинация
Паротит не се счита за смъртоносна болест, смъртността е изключително ниска. Но усложненията и дългосрочните ефекти на заушка са доста опасни, така че децата се ваксинират срещу заушка. За съжаление, все още има родители, които отказват ваксинации по някакви лични причини. Трябва да се отбележи, че медицински причини, причинени от такава ваксина, не съществуват днес.
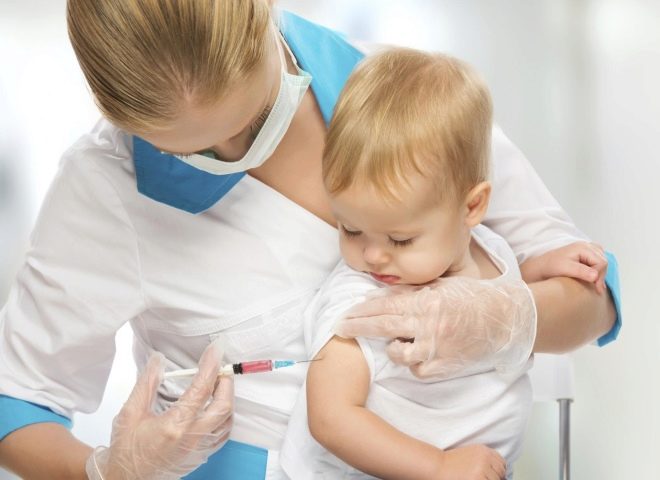
Първата ваксина срещу паротит, предвидена в Националния календар за превантивна ваксинация, се дава на дете на възраст от 1 година.
Ако в този момент бебето е болно, не може да бъде ваксинирано, тогава педиатърът може да забави въвеждането на ваксината до година и половина. Втората ваксинация се дава на дете на 6-годишна възраст, при условие че до тази възраст не се разболява с паротит.
За ваксинация с жива ваксина, която съдържа отслабени, но най-реални частици от вируси. Ваксината се произвежда в Русия. Инокулирайте подкожно.
Същото лекарство се прилага на детето извън плана, ако е в контакт с лице, което има паротит. Важно е да се въведе ваксина. не по-късно от 72 часа след контакт. Ако детето е предварително ваксинирано, няма нужда от спешно прилагане на лекарство, съдържащо живи парамиксовируси. Най-често в Русия децата се ваксинират с трикомпонентен препарат от белгийско или американско производство, който едновременно ги предпазва от морбили и рубеола.
Момчета с патологично отслабен имунитет - с HIV инфекция, с туберкулоза, с някои онкологични заболявания, получават медицинско отклонение от ваксинацията. За всяко от тях решението за ваксиниране срещу паротит се взема индивидуално, като за това се избира момент, в който състоянието на детето е повече или по-малко стабилно. Ваксинацията е противопоказана при деца със заболявания на хемопоетичната система.
Ваксината ще бъде отказана, ако детето е болно, има треска, зъбите са изригнали, храносмилателни нарушения, диария или запек. Това е временна забрана, която ще бъде вдигната веднага след като детето стане по-добро.
Налага се временно табу на ваксинация срещу паротит и след като детето е преминало курс на лечение с хормонални лекарства.
С повишено внимание, лекарят ще даде разрешение за ваксиниране на бебето, алергично към пилешки протеин. Повечето ваксини срещу паротит се произвеждат на базата му, заразявайки пилешки ембриони с вируса. Много родители погрешно смятат, че такава алергия при детето е в основата на решителна медицинска система. Не е така. Ваксината, одобрена дори за алергииСлед ваксинацията лекарят просто ще наблюдава състоянието на лекаря особено внимателно в продължение на час или два, така че ако се развие алергична реакция, детето ще получи бързо антихистамини.
Деца, които не са на една година, не получават ваксина дори по време на масивна епидемия от инфекциозни заушки.
В този случай рискът от инфекция е по-нисък от риска от получаване на сериозни усложнения от въвеждането на лекарството. Ваксинацията не се счита официално за реактивна, но на практика лекарите отбелязват, че след него са възможни неразположение, треска, зачервяване на гърлото. Някои деца започват да се чувстват зле само една седмица след ваксинацията. В този случай детето трябва да бъде показано на педиатър.
Ваксинираното дете може да получи паротит. Но тази вероятност е много по-ниска, отколкото ако детето не е било ваксинирано. Заболяването в случай на заболяване след ваксинация обикновено се проявява в лека форма без усложнения, а понякога и без характерни симптоми. Случва се, че човек случайно установи, че има антитела в кръвта си, че е бил болен от заушка.
предотвратяване
Епидемичният паротит е заболяване, което не може да бъде спасено само чрез спазване на правилата за хигиена и правилното хранене.Най-надеждната специфична превенция е ваксинацията. Всичко останало е правилната карантина мярка, които се предприемат в случай на заболяване на някой от околната среда на бебето.
Пациентът се изолира за 10-12 дни. През това време карантината за 21 дни се обявява в детска градина или училище. Помещенията, чиниите, играчките се третират с особено внимание, тъй като парамиксовирусите умират при контакт с дезинфектанти.
Всички деца, които преди това не са били ваксинирани срещу паротит, както и деца, които не са били напълно ваксинирани (една от двете ваксини е направена), са спешно ваксинирани, ако не са изминали повече от три дни от контакта със същата възраст. От родителите за превенция може да направи всичко за укрепване на имунитета на детето. Това е правилният начин на живот, втвърдяване, пълноценна и балансирана диета, физическа активност за бебето.